Trong đái tháo đường type 2, rối loạn chủ yếu là kháng insulin, nhưng theo thời gian, tế bào beta cũng suy giảm dần khả năng tiết insulin. Vì vậy, nhiều bệnh nhân đái tháo đường type 2 sẽ cần insulin ở một giai đoạn nào đó của bệnh.
ADA 2025 khẳng định: insulin không còn là “giải pháp cuối cùng”, mà là lựa chọn hiệu quả để kiểm soát đường huyết đúng thời điểm — đặc biệt khi đường huyết quá cao, hoặc khi các thuốc uống, hay GLP1 không còn hiệu quả.
1. Khởi trị Insulin ngay từ đầu khi bệnh nhân có:
1) Đường huyết tăng rất cao
- Glucose ≥ 300 mg/dL (16.7 mmol/L)
Đây là mức đường huyết vượt quá khả năng tác dụng của các thuốc hạ đường huyết uống. Bệnh nhân có nguy cơ mất nước, keton máu nhẹ, nhiễm toan.
2) HbA1c ≥ 10%
Con số này cho thấy bệnh nhân có tình trạng tăng đường huyết kéo dài và rất khó đạt mục tiêu chỉ bằng thuốc uống.
3) Có triệu chứng tăng đường huyết nặng
- Tiểu nhiều
- Khát nhiều
- Sụt cân nhanh
- Mệt mỏi
- Có thể có keton máu
Giải thích:
Khi thiếu insulin trầm trọng → cơ thể chuyển sang phân hủy mỡ → tạo thể keton → gây toan. Lúc này, dùng thuốc uống là không đủ.
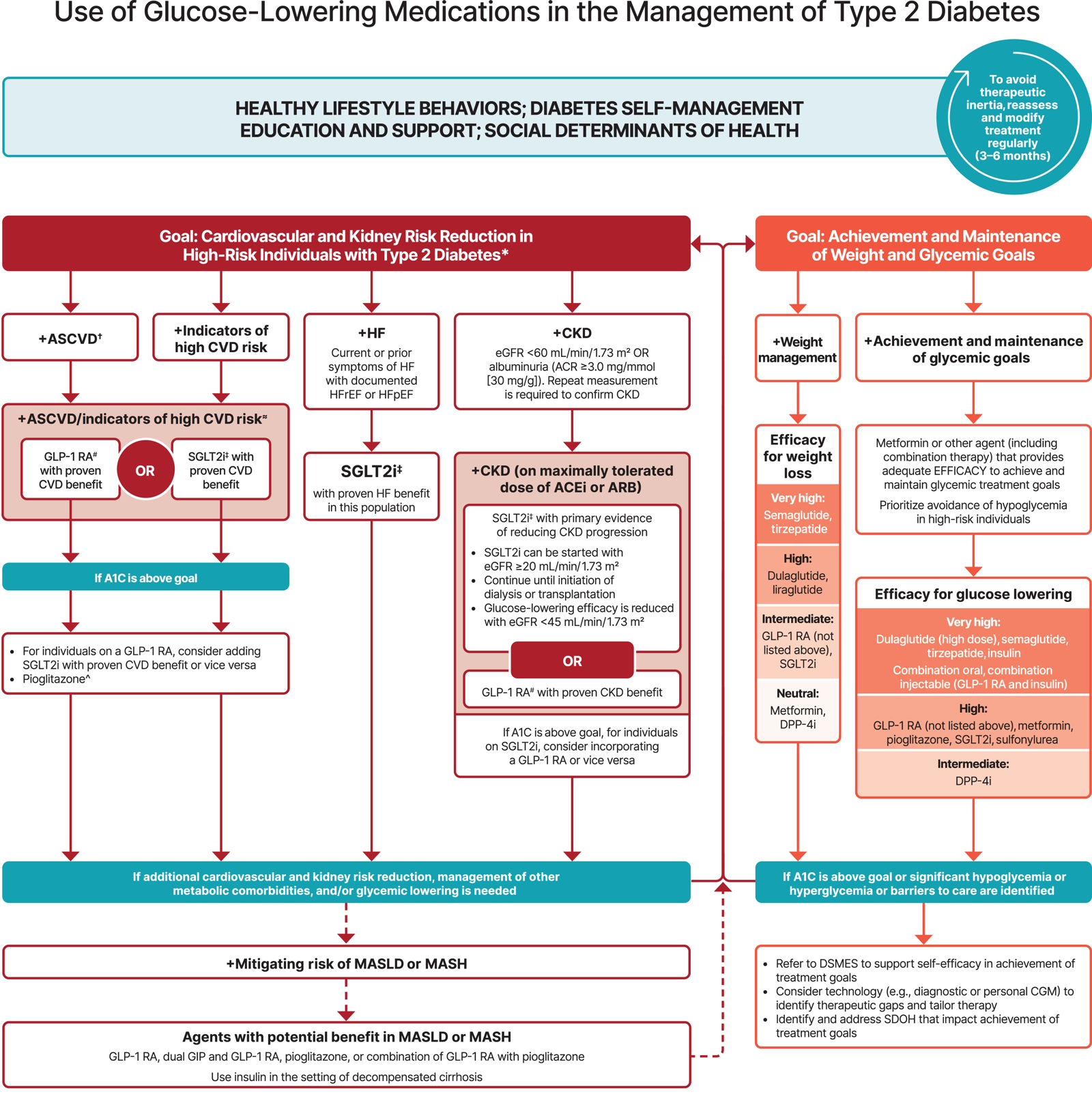
2. Chỉ định Insulin khi thuốc uống không kiểm soát được đường huyết
Sau khi đã dùng các thuốc sau mà vẫn chưa đạt mục tiêu:
→ ADA khuyến cáo bổ sung insulin nền, vì chứng tỏ tế bào beta đã giảm chức năng đáng kể.
3. Phân loại insulin
3.1. Insulin nền (Basal insulin)
Vai trò: kiểm soát đường huyết giữa các bữa ăn và ban đêm, phụ trách phần glucose nền do gan sản xuất (hepatic glucose output).
Các loại:
- Glargine U100, U300
- Degludec (ổn định nhất, T½ dài ~25 giờ)
- Detemir
- NPH (rẻ – nhưng nguy cơ hạ đường huyết cao hơn)
Vì sao basal insulin là bước khởi đầu lý tưởng?
- Dễ dùng
- Ít gây hạ đường huyết hơn prandial insulin
- Điều chỉnh đơn giản (tăng từng chút mỗi vài ngày)
3.2. Insulin tác động nhanh (Prandial insulin)
Vai trò: kiểm soát đường huyết sau ăn (postprandial glucose).
Các loại:
- Rapid analog: Aspart, Lispro, Glulisine
- Ultra-rapid: FIASP, Lyumjev
Khi nào dùng?
Khi đường huyết đói ổn nhưng HbA1c vẫn cao → thường do tăng đường huyết sau ăn.
3.3. Insulin trộn sẵn (Premix insulin)
Ví dụ: Humalog, Novomix 70/30, 75/25, 50/50.
Ưu điểm:
- Ít mũi tiêm
- Tiện lợi cho bệnh nhân ít tuân thủ
Nhược điểm:
- Ít linh hoạt, khó điều chỉnh riêng phần insulin nền (basal) hoặc insulin trước ăn – (prandial)
→ Chỉ dùng cho bệnh nhân không phù hợp basal-bolus.
4. Cách khởi và điều chỉnh insulin
4.1. Khởi trị với insulin nền (Basal insulin)
Liều khởi đầu
- 10 units/ngày, hoặc
- 0.1–0.2 U/kg/ngày
→ Đây là mức an toàn để tránh hạ đường huyết cho bệnh nhân mới bắt đầu insulin.
Cách điều chỉnh liều Insulin nền
Tăng 2 units mỗi 3 ngày
hoặc tăng 10–15% nếu đường huyết đói vẫn tăng dai dẳng.
Nếu hạ đường huyết không rõ nguyên nhân
→ Giảm 10–20% liều.
4.2. Khi liều insulin nên đã cao nhưng HbA1c vẫn không đạt?
Nếu liều basal > 0.5 U/kg/ngày, nhưng:
- Đường huyết đói đã ổn
- HbA1c vẫn cao
→ Đây là dấu hiệu “over-basalization – quá liều insulin nền”.
Nghĩa là bệnh nhân tăng đường huyết sau ăn → cần thêm insulin trước các bữa ăn hoặc GLP-1 RA, chứ không tăng thêm insulin nền nữa.
5. Khi Insulin nền ( Basal Insulin) không đủ – 3 chiến lược của ADA 2025
5.1. Chiến lược 1 (Ưu tiên nhất): Thêm GLP-1 RA
Ví dụ:
- Semaglutide
- Liraglutide
- Tirzepatide (GIP/GLP-1 RA)
Lý do được ưu tiên:
- Giảm cân
- Ít hạ đường huyết
- Hiệu quả HbA1c tương đương hoặc hơn Insulin trước bữa ăn (prandial insulin).
5.2. Chiến lược 2: Thêm Insulin trước các bữa ăn – prandial insulin
Cách bắt đầu: Basal-plus
- Thêm 4 units hoặc 10% liều basal vào bữa ăn lớn nhất.
Điều chỉnh:
- Tăng 1–2 units mỗi 3 ngày dựa theo đường huyết sau ăn hoặc trước bữa tiếp theo.
Nếu cần có thể chuyển sang → Tiêm 2–3 mũi mỗi ngày (basal-bolus hoàn chỉnh).
5.3. Chiến lược 3: Chuyển sang premix insulin
Đây là kiểu ở Việt Nam thường sử dụng nhất, tuy nhiên việc kiểm soát đường huyết là kém và khó khăn nhất.
Dành cho bệnh nhân muốn ít tiêm hoặc khó tuân thủ basal-bolus.
6. Theo dõi và mục tiêu điều trị
6.1. Mục tiêu đường huyết
- Đường huyết đói -FBG: 80–130 mg/dL
- Đường huyết 2h sau ăn: <180 mg/dL
- HbA1c mục tiêu:
- <7%: đa số bệnh nhân
- 6.5%: bệnh nhân trẻ, ít nguy cơ
- 7.5–8%: bệnh nhân lớn tuổi, nhiều bệnh kèm
6.2. Vai trò theo dõi đường huyết liên tục – CGM trên bệnh nhân đái tháo đường type 2 dùng insulin
ADA 2025 nhấn mạnh:
- CGM giúp tránh hạ đường huyết
- Giúp điều chỉnh liều insulin chính xác
- Tăng Time in Range (TIR)
- TIR mục tiêu: >70% thời gian ở 70–180 mg/dL
CGM có lợi kể cả trong T2D chỉ dùng insulin nền.
7. Phối hợp insulin với thuốc uống hay GLP-1
7.1. Metformin: Phối hợp với Insulin điều trị tiểu đường type 2
Tiếp tục Metformin, nếu eGFR ≥ 30.
Giúp giảm đề kháng insulin → giảm liều insulin cần dùng.
7.2. GLP-1 RA hoặc GIP/GLP-1 RA
- Giảm HbA1c mạnh
- Giảm cân
- Giảm nguy cơ hạ đường huyết
→ Lý tưởng kết hợp insulin.
7.3. SGLT2 inhibitors
Phối hợp với SGLT2i, giúp giảm biến cố tim mạch – thận.
7.4. SU (sulfonylurea)
Nên giảm hoặc ngừng khi bắt đầu insulin vì tăng nguy cơ hạ đường huyết.
8. Các tình huống đặc biệt điều trị tiểu đường type 2 với insulin
8.1. Bệnh nhân tăng cân nhiều khi dùng insulin
→ xem xét thêm GLP-1 RA hoặc SGLT2i.
Cơ chế: insulin tăng tích trữ mỡ → cần thuốc giúp giảm cân.
8.2. Insulin ở bệnh nhân suy thận (CKD)
- Ưu tiên Degludec & Glargine → ít dao động
- Giảm liều vì insulin thải qua thận
8.3. Bệnh nhân nội viện – ICU – phẫu thuật
Insulin truyền tĩnh mạch hoặc basal-bolus thường được chỉ định.
9. Tóm tắt – Bảng ghi nhớ
| Tình huống | Khuyến cáo ADA 2025 |
|---|---|
| Tăng glucose ≥ 300 hoặc HbA1c ≥ 10% | Khởi trị insulin ngay |
| Điều trị 2–3 thuốc không insulin thất bại | Thêm insulin nền |
| Basal >0.5 U/kg nhưng HbA1c vẫn cao | Thêm GLP-1 RA hoặc Insulin trước các bữa ăn |
| Muốn phác đồ đơn giản | Insulin trộn sẵn – Premix insulin |
| Theo dõi | Ưu tiên CGM |
| Mục tiêu | HbA1c < 7%, TIR >70% |
LƯU Ý: Nội dung trong bài viết chỉ nhằm mục đích cung cấp thông tin y khoa và không thay thế cho tư vấn, chẩn đoán hoặc điều trị y khoa. Vui lòng tham khảo ý kiến bác sĩ chuyên khoa trước khi áp dụng.
Share bài viết:
THẢO LUẬN – HỎI ĐÁP
Nếu bạn có comment hay câu hỏi nào, vui lòng đến trang HỎI ĐÁP BỆNH TIỂU ĐƯỜNG để thảo luận.